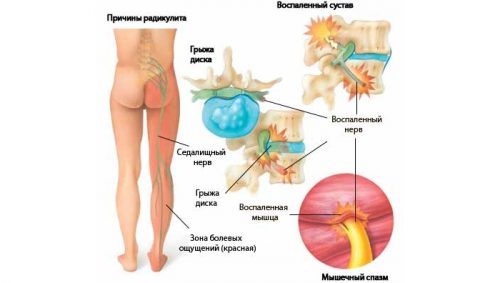
Острый радикулит — воспаление корешков (от лат. radicula — корешок) спинного мозга, при котором приступ начинается внезапно и протекает с выраженными симптомами. Зона поражения корешков может быть локализована на разных уровнях позвоночного столба. Воспалительный процесс охватывает внутреннюю часть оболочки нерва или внеоболочную часть. Радикулитом называют воспалительный процесс во внеоболочной части корешкового нерва.
Причины возникновения и симптоматика
Острый приступ радикулита настигает больного в результате резкого движения. Чаще всего «прострел» появляется при сгибании позвоночника (наклон) с поворотом в сторону. Причиной появления патологии являются дегенеративно-дистрофические процессы в состоянии позвонков и связочного аппарата позвоночных суставов.
Предпосылки к проявлению заболевания следующие:
- высокие физические нагрузки;
- переохлаждение;
- травмы;
- работа в неблагоприятных метеорологических и температурных условиях;
- воздействие общей вибрации и др.

Нельзя исключать и внедрение инфекционного агента из очагов хронического воспаления, но эта причина отмечается довольно редко. Инфекционный процесс, нарушение обмена веществ, сосудистые патологии, в том числе и возрастные, влекут за собой нарушения в костном, связочно-мышечном аппарате, включая различные отделы позвоночника.
Наиболее часто встречаемые формы радикулита — пояснично-крестцовый и шейный, так как в этих отделах позвоночник испытывает большую нагрузку.
Еще недавно возраст пациентов с радикулитом находился в интервале 50–70 лет и был обусловлен возрастными дегенеративными изменениями в костной ткани и мышечно-связочном аппарате. В последнее время заболевание существенно помолодело. Чаще всего причиной радикулита в возрасте 30–40 лет являются врожденные аномалии, с которыми рождается более 50% детей, и которые прогрессируют с возрастом у 30–40% больных. Патогенез радикулита складывается из нескольких факторов: генетической предрасположенности и влияния эндогенных и экзогенных повреждающих факторов.
Острый приступ не всегда является впервые выявленным, часто это результат обострения уже развившейся патологии.
При остром приступе радикулита превалирующим симптомом является боль. В зависимости от локализации воспалительного процесса боль имеет характерные проявления.
Острый радикулит пояснично-крестцового отдела
Болезненные ощущения при пояснично-крестцовом радикулите названы с учетом вовлечения нервных окончаний:
- ишиас — боль при ущемлении корешков седалищного нерва;
- ишиалгия — невралгия седалищного нерва.
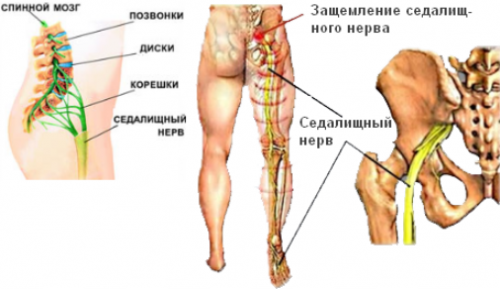
У большинства больных (80%) патология проявляется болями в пояснице, которую определяют как люмбаго. В 15–20% случаев боль распространяется не только в спине, но и в проекции седалищного нерва (люмбоишиалгия). Только у небольшого числа больных (5%) боль впервые возникает изолированно — в области, иннервируемой седалищным нервом. Она может распространяться в седалищной области, по тыльной поверхности бедра, наружной поверхности голени, гораздо реже — по ее задней поверхности.
При остром радикулите больной жалуется на острую, рвущую, режущую, стреляющую боль, которая приводит к неподвижности позвоночника в поясничном отделе. В результате нестерпимых болевых ощущений больной стремится принять позу, при которой боль ощущается меньше. При этом больной наклоняется вперед или в сторону.
Тонус мышц также претерпевает изменения: на стороне напряжения мышцы сокращены, находятся в гипертонусе, волокна сокращаются, и мышца при пальпации ощущается как выпуклая и увеличенная. На стороне расслабления мышцы атоничны, растянуты. Дисфункция мышц может привести к осложнению течения патологии.
Перечисленные симптомы обусловлены защитными приспособлениями в ответ на боль:
- вынужденное положение в позе лежа;
- специфическая поза в положении сидя и стоя;
- тонические рефлексы, возникающие в ответ на боль;
- гипертонус мышц;
- отклонение позвоночника от вертикали.
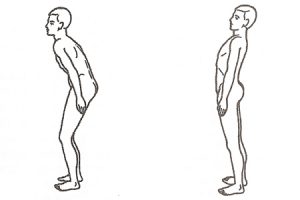
Если причиной острого радикулита служит деформация тела позвонков и смещение межпозвоночного диска кзади, то возникает кифоз, и распрямить, а тем более наклонить туловище, — очень болезненно.
Если смещаются позвонки вбок, то развивается сколиоз с защитным отклонением тела в сторону, противоположную поражению. Такой тип наклона называется гетерологическим сколиозом.
Потеря чувствительности отмечается редко и локализуется в области наружной части голени. Нарушение двигательной активности сопровождается гипертонусом спинных, ягодичных мышц.
Острый пояснично-крестцовый радикулит возникает при защемлении нервных корешков только с одной стороны от позвоночника. Защемление нервов с обеих сторон может отмечаться в случае, если смещение межпозвоночного диска происходит кзади или диск может соскальзывать.
Прогрессирование патологии происходит постепенно, и обострение радикулита всегда бывает спровоцировано влиянием внешних микроклиматических, температурных травмирующих или инфекционных воздействий.
Острый радикулит с шейно-грудной локализацией
Такая патология встречается всего в 20–30% случаев. Механизм возникновения тот же, что и в предыдущем случае. Болевые ощущения при шейно-грудном радикулите начинаются в шее и иррадиируют в места, соответствующие прохождению травмированных нервных окончаний. Иногда перед появлением болевых ощущений возникает онемение в тех же зонах поражения.
Боль распространяется за пределы корешков и проявляется в области груди, вызывая симптомы, похожие на инфаркт, или в затылке. При этом шейный лордоз сглажен, наклоны головы назад ограничены. При смещении диска вбок возникает вынужденный наклон головы с образованием кривошеи. Любое движение болезненно и ограничено по амплитуде. Отмечается парез пальцев руки на стороне поражения, при котором два последних пальца согнуты и прижаты к ладони. Шейно-грудной радикулит часто имеет затяжное течение и имеет склонность к периодическому обострению.
Первая помощь при заболевании
При возникновении острого радикулита любой локализации следует обратиться к врачу. Но перед этим оказать первую помощь при приступе:

Зафиксировать с помощью бандажа или полоски плотной ткани поясницу или другое место поражения.
- Осторожно поддерживая больного, уложить его на спину на жесткую поверхность, под согнутые колени подложить валик или подушку.
- Ввести внутримышечно или перорально лекарственные препараты из группы нестероидных противовоспалительных средств. Сделать это можно, поставив укол препаратами Мовалис, Вольтарен, Нимесил, Индометацин и другими. При отсутствии навыков в постановке уколов, дать те же препараты в форме таблеток, их дозы расписаны в инструкции.
- Рекомендуется дополнять лечение миорелаксантами — Сирдалуд, Мидокалм, Баклофен.
- Снимать болевые ощущения и воспаление можно местными средствами, например, с помощью пластыря Нанопласт или Вольтарен. Из пластыря действующее вещество высвобождается постепенно, поэтому быстро снять боль не получится. Пластырь рекомендуется применять при нерезком проявлении симптомов.
- Больному можно дать легкое седативное лекарство растительного происхождения — настойку валерианы или пустырника.
- На область поражения можно нанести мазь или гель с согревающим эффектом. При этом снимающий боль эффект наступает в результате улучшения кровоснабжения зоны поражения. Для лечения можно использовать Долгит, Фастумгель, Капсикам, Кетанол, Финалгон и другие.
Как снять приступ острой боли, может проконсультировать семейный врач. Но обязательно необходимо обратиться в стационар, вызвав скорую помощь или врача на дом. Первая помощь не может устранить причину острого приступа, так как она направлена на избавление от симптомов. Лечение должно быть комплексным и проводиться только в условиях стационара.
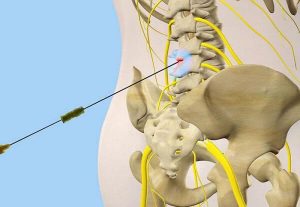
Специалисты в отделении проводят лечение, делая блокаду корешков с помощью инъекций анестетиков, — Новокаина, Лидокаина. Эту процедуру должен делать профессионал, так как в выполнении блокады необходимо учитывать глубину, локализацию, чтобы не повредить нервные окончания. Блокада держится не более получаса и назначается только при сильной боли. После купирования болевого синдрома лечение проводят с помощью физиотерапии или акупунктуры.
После того как пациент выписался из стационара, ему дают рекомендации, как продолжать лечение в домашних условиях, и знакомят с методами профилактики рецидива. Для того чтобы избежать повторения приступа, лечение необходимо продолжить после проведения дифференциальной диагностики и назначения поддерживающей терапии.
Лечить радикулит придется длительно, так как современная медицина не располагает средствами, полностью восстанавливающими структуру позвонков и суставов.